Перегревание
Организм человека, кроме эндогенного тепла, образуемого при обменных процессах, может получить в определенных условиях не только жизненно необходимое, но и повреждающее количество тепла из внешней среды. Внешнее нагревание особенно значительно при прямом действии солнечных лучей, а также при наличии интенсивной тепловой нагрузки от раскаленных предметов (что наблюдается в бытовых и производственных условиях) или от нагретых солнцем почвы, камней и др. (вторичная радиация). В одинаковых условиях окружающей среды перегревание гораздо легче возникает при физической работе, чем при полном покое. Важным фактором, оказывающим влияние на развитие перегревания, является высокая влажность воздуха. Интенсивность испарения жидкости с поверхности тела при одной и той же внешней температуре находится в обратной зависимости от влажности окружающего воздуха. В условиях 100 % относительной влажности теплоотдача испарением практически прекращается. При температуре воздуха 28—30 °С и 100% влажности может наступить перегревание даже при умеренных физических нагрузках. Факторами, способствующими перегреванию, являются индивидуальные особенности организма. Пожилые люди более чувствительны к воздействию высокой температуры. В связи с недостаточным развитием механизмов теплорегуляции в первые месяцы жизни перегревание особенно легко наступает у детей в возрасте до года. Перегреванию способствуют и такие факторы, усиливающие теплообразование, как гипертиреоз, другие нарушения эндокринной регуляции. В условиях жаркого климата и интенсивной инсоляции явления перегревания могут протекать по типу теплового или солнечного удара. Патогенез этих двух патологических состояний неодинаков; известно достаточное количество признаков, позволяющих отличать одно от другого. Различие между тепловым и солнечным ударом заключается в том, что при первом происходит общее перегревание тела, при втором — перегревание головы. Солнечный удар является следствием преимущественного поражения ЦНС, вызываемого интенсивным или длительным воздействием прямых лучей на область головы. Сопровождается он головной болью, покраснением лица, упадком сил. У потерпевшего появляются тошнота, рвота, расстройство зрения, общая вялость, учащение пульса и дыхания, температура тела повышается до 40 °С. В дальнейшем наступает потеря сознания, температура тела достигает 42—44 °С. Дыхание остается учащенным, переходит в чейнстоксово, а в тяжелых случаях прекращается вследствие паралича дыхательного центра. Пульс, сначала учащенный, замедляется, становится напряженным и ослабевает вследствие падения сердечной деятельности, снижается артериальное давление. Потовыделение прекращается. Наблюдаются кровоизлияния в мозг и внутренние органы. Поражение ЦНС проявляется в развитии сонливости, сумеречного состояния, помрачения сознания, общего возбуждения, галлюцинаций, чувства страха и нередко судорог. В развитии теплового удара принято различать несколько периодов. При действии высокой температуры воздуха или интенсивной тепловой радиации сначала происходит мобилизация регуляторных механизмов (увеличение теплоотдачи). В это время наблюдается короткий латентный период, характеризующийся угнетением ЦНС. Следующий период — возбуждение — характеризуется включением и максимальным напряжением реакций увеличения теплоотдачи, прогрессивным повышением температуры тела и периодически возникающим двигательным возбуждением, беспокойством, повышенной раздражительностью, вспышками немотивированного гнева, сильной головной болью и головокружением, сердцебиением, одышкой, иногда тошнотой и рвотой. Третий период — истощение — характеризуется адинамией, переходом в ступорозное состояние, замедлением дыхания, снижением артериального давления и по сути дела является предагональным периодом. Переход стадии возбуждения в коматозное состояние может быть весьма быстрым. Перегревание организма сопровождается серьезными нарушениями гемодинамики, составляющими одно из основных патогенетических звеньев теплового удара. Внутренние органы в покое являются основными источниками теплообразования и нуждаются в постоянном отводе тепла к поверхности. Снижение кровотока через них усугубляет тканевую гипертермию, при этом возникает гипоксия внутренних органов, которая в свою очередь стимулирует анаэробное окисление с накоплением молочной кислоты в тканях и смещением активной реакции в сторону метаболического ацидоза. При действии высокой температуры развивается неспецифическая стрессовая реакция, сопровождающаяся выбросом глюкокортикоидов, катехоламинов и биогенных аминов. Изменение микроциркуляции с явлениями стаза, нарушение сосудисто-тканевой проницаемости еще больше ухудшает состояние организма за счет затруднения обмена воды, метаболитов и газов. Смерть наступает обычно от первичной остановки дыхания при температуре тела 42,5—43,5 °С. Непосредственной причиной смерти при остром перегревании являются глубокое нарушение циркуляции крови, гипоксия, повреждающее действие тепла и токсических продуктов на нервные центры. Ослабление функции миокарда при перегревании обусловлено нарушением коронарного кровообращения. Помимо этого, имеет значение накопление в крови биологически активных веществ, оказывающих токсическое действие на сердечную мышцу. В итоге наступает истощение резервных сил сердца и развивается сердечно-сосудистая недостаточность. При проведении судебно-медицинской экспертизы трупов лиц, погибших от общего перегревания организма, макроскопически не выявляются какие-либо специфические морфологические изменения, позволяющие решить вопрос о причине смерти. Обычно отмечаются отек и гиперемия головного мозга и его оболочек, значительное переполнение кровью вен и венозных синусов, мелкие кровоизлияния в ткань мозга, под серозные оболочки, резкое полнокровие и кровоизлияния во внутренние органы, скопление слизи в дыхательных путях. Если предполагается, что смерть наступила от теплового или солнечного удара, то необходимо исключить заболевания, а также другие виды внешних насильственных воздействий. Важное значение для экспертного заключения имеет подробное ознакомление с протоколом осмотра места обнаружения трупа, с материалами следствия и клинической картиной, предшествующей наступлению смерти.Термические ожоги
Местное действие. Патологические изменения тканей и органов, возникающие от местного воздействия высокой температуры, называют термическими ожогами. Они причиняются пламенем, горячими жидкостями, смолами, газами, паром, нагретыми предметами, расплавленным металлом и др.Среди термических поражений наибольшее экспертное значение имеют ожоги, образующиеся от действия пламени. Причиной ожогов дыхательных путей чаще всего являются пламя и пар, возможно также термохимическое воздействие токсических продуктов. При взрывах и пожарах в закрытых помещениях наряду с термическими могут происходить механические повреждения слизистой оболочки дыхательных путей, разрывы ткани легкого с развитием подкожной эмфиземы, пневмо- и гемоторакса. Течение ожогов дыхательных путей отягчают такие факторы, как дым, токсические продукты горения (известно более 100 химических соединений, образующихся при горении), недостаток кислорода в окружающей атмосфере и большое содержание в ней окиси и двуокиси углерода. Повышенная влажность увеличивает теплопроводность горячего воздуха, который медленнее остывает и вызывает более тяжелые поражения слизистой оболочки дыхательных путей. Поражения локализуются обычно в верхних отделах дыхательных путей, реже — в сегментарных бронхах.
Постоянный спутник термических поражений дыхательного тракта — респираторная недостаточность. В основе ее лежит выраженное спастическое сокращение мелких бронхов и бронхиол, приводящее к резкому сужению просвета последних. На вскрытии умерших обнаруживают спазмированные мелкие бронхи, имеющие щелевидный либо фестончатый просвет, частично заполненный десквамированным эпителием, лейкоцитами и отечной жидкостью. Отдельные бронхи, наоборот, паралитически расширены. В альвеолярной ткани возникают множественные микроателектазы и более крупные фокусы коллапса легочной ткани, а также очаги эмфиземы. Отмечаются полнокровие сосудов бронхиальной стенки, мелкие экстравазаты в спазмированных бронхах, полнокровие мелких артерий и вен; полнокровие и раскрытие резервных легочных капилляров; периваскулярный и очаговый альвеолярный отек, периваскулярные кровоизлияния. Таким образом, дезорганизация функции мелких бронхов и бронхиол сочетается с дезорганизацией гемодинамики. Обычно отек дыхательных путей развивается позже бронхоспазма (через 18—24 ч после ожоговой травмы). Если отек дыхательных путей и легких развивается в первые часы после термической травмы, прогноз тяжелый. Причиной смерти большинства больных с термическими поражениями дыхательных путей являются пневмонии. При непродолжительном воздействии горячей воды поражаются лишь поверхностные слои кожи. При ожогах пламенем это воздействие возрастает в 5—7 раз. Наиболее тяжелые ожоги возникают от горения одежды на теле пострадавшего. Именно поэтому ожоги горячими жидкостями поверхностные, а пламенем — глубокие. Отсюда становится понятной целесообразность местного охлаждения в области ожога, что значительно сокращает период послеожогового перегревания тканей, вследствие чего уменьшается глубина некротического поражения.
В зависимости от глубины повреждения кожи и подлежащих тканей в клинико-экспертной практике принято различать четыре степени ожогов.
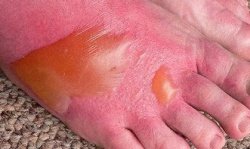
Ожог I степени характеризуется покраснением и припуханием пораженного участка кожи вследствие острого воспаления ее поверхностных слоев с образованием небольшого количества серозно-фибринозного экссудата. Такой ожог развивается при кратковременном действии и невысокой температуре теплового фактора, не вызывающего свертывания белка. Излечение обычно наступает в течение 3—5 дней, последствия ожога ограничиваются лишь шелушением поверхностного слоя кожи.
Ожог II степени возникает при продолжительном или резком воздействии высокой температуры. Он характеризуется образованием пузырей в результате острого серозного воспаления кожи. Жидкость в пузырях вначале прозрачная, затем быстро мутнеет вследствие свертывания белка, содержит клеточные элементы (лейкоциты). Стенка пузырей образуется отслоенным роговым слоем эпидермиса, дно — ростковым. Окружающая кожа резко гиперемирована, припухшая. Через 3—4 дня расстройства кровообращения и экссудативные явления уменьшаются, жидкость всасывается. На дне пузырей происходит усиленное деление клеток росткового слоя эпидермиса и к 7—10-му дню образуется новый роговой слой.
Ожог III степени возникает при длительном действии высокой температуры. Он характеризуется влажным или сухим некрозом кожи. Влажный некроз наблюдается обычно при действии кипятка, пара (обваривания). Кожа в месте влажного некроза желтоватого цвета, отечна, пастозна, иногда покрыта пузырями. Воспаление протекает по типу расплавления омертвевших тканей. При сухом некрозе кожа сухая, плотная, бурого или черного цвета, а участок омертвевших тканей четко отграничен. Заживление ожогов III степени происходит путем рубцевания, а в случае сохранения даже небольших участков росткового слоя эпителия возможна эпителизация. При ожогах IV степени наступают необратимые изменения кожи, подлежащих тканей, включая кости, при воздействии пламени — обугливание.
Принята следующая классификация ожогов: I степень — эритема кожи, II — образование пузырей, IIIа — некроз кожи с частичным повреждением росткового слоя, III6 — повреждение всей толщи кожи, IV степень — некроз кожи и подлежащих тканей.
Судебно-медицинскому эксперту нередко приходится решать вопрос об источнике ожогов. Для ожогов, образовавшихся при действии жидкости, характерно образование потеков от горячей жидкости, которая может проникать на участки тела, прикрытые неповрежденными частями одежды или обуви (голенища сапог, носки и др.). Волосы при действии горячих жидкостей не повреждаются, а на обожженных участках тела могут быть обнаружены составные части жидкостей.
При действии пламени на ожоговых поверхностях сохраняются следы копоти, происходит опадение волос. Если при обваривании потеки распространяются вниз, то при ожогах пламенем повреждения распространяются вверх по ходу языков пламени. Локализация ожогов нередко помогает решить вопрос о положении пострадавшего в момент происшествия. Если в период действия пламени пострадавший находился в горизонтальном положении, то полосы ожогов могут иметь поперечное направление. У охваченного пламенем стоящего или идущего человека нередко обнаруживаются продольно восходящие полосы ожогов и копоти.
В оценке тяжести повреждения, помимо глубины ожога, важное значение имеет определение его площади, обычно выражающейся в процентах к общей поверхности тела.
Для определения площади ожоговой поверхности при исследовании трупа наиболее целесообразно пользоваться так называемым правилом девяток. Метод основан на том, что отдельные области тела составляют определенный процент от общей поверхности тела: так, площадь одной верхней конечности — 9%, бедра — 9%, голени со стопой — 9 %, передней поверхности туловища — 18 %, задней — 18 %, шеи — 1 %, промежности — 1 %.
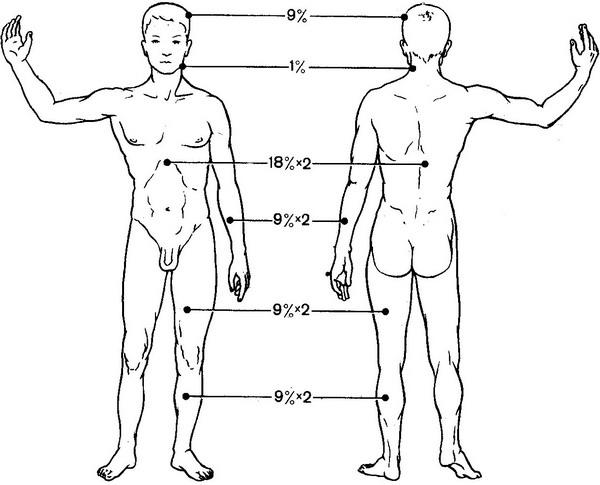
Определение площади ожогов
Ожоги, захватывающие 40—50 % поверхности тела, не совместимы с жизнью, хотя описаны единичные случаи выздоровления при ожогах, занимавших до 70—80 % поверхности тела. Если поражено около трети площади тела, состояние пострадавших крайне тяжелое. Нередко, особенно у детей, смертельный исход наступает после ожогов, занимающих сравнительно небольшой участок тела (шея, грудь, лицо, конечность).
Патологические изменения при ожогах не ограничиваются местными поражениями тканей; обширный и глубокий ожог обусловливает разносторонние, длительные и тяжелые функциональные нарушения внутренних органов и систем организма — ожоговую болезнь. Этим названием подчеркивается, что ожог следует рассматривать как болезнь организма в целом, а не только как локальное термическое поражение кожных покровов. В течении ожоговой болезни выделяют следующие периоды: ожоговый шок, токсемия, инфекция, истощение и выздоровление.
Ожоговый шок сопровождается уменьшением объема циркулирующей крови, гемоконцентрацией, олигурией и разрушением форменных элементов крови. Развивающиеся при этом микроциркуляторные нарушения ведут к нарастанию гипоксии ряда органов, в том числе и сердца. Ожог вызывает резкое ухудшение сократительной способности миокарда. Сравнительно редким, но грозным осложнением является инфаркт миокарда. Фактором, предрасполагающим к его развитию, является характерное для ожоговой болезни повышение свертываемости крови со склонностью к тромбообразованию.
Довольно частым осложнением ожоговой болезни являются острые язвы желудочно-кишечного тракта. Наиболее часто они располагаются на слизистой оболочке луковицы двенадцатиперстной кишки, реже — желудка. По своему генезу эти язвы являются пептическими. При тяжелом ожоге всегда развивается острая почечная недостаточность.
Установлено, что тяжесть ожогового шока и последующая аутоинтоксикация определяются не общей площадью поражения, а площадью обожженной поверхности, на которой кожа некротизирована на всю ее толщу. Глубокое поражение кожи является первичным и наиболее важным фактором в патогенезе ожоговой болезни в целом. Именно площадью глубоких ожогов в значительной степени определяется исход поражения. Такие основные симптомы ожогового шока, как сгущение крови, олигурия, поражение печени, могут отсутствовать при поверхностных, хотя и обширных ожогах.
В ранние сроки после получения ожогов смерть наступает обычно от ожогового шока, а позже на первый план выступают другие проявления ожоговой болезни и различные инфекционные осложнения — пневмония, нарушения функций печени, абсцедирование, септикопиемия, септицемия и др. Иногда смерть наступает через значительный промежуток времени в результате прогрессирующего истощения. У перенесших ожоговую болезнь длительное время обнаруживаются различные последствия перенесенной травмы со стороны внутренних органов, а также различные рубцовые деформации, контрактуры, келоидные рубцы, что нередко ведет к обезображиванию, инвалидности.
Судебно-медицинская квалификация степени тяжести несмертельных термических ожогов и их последствий проводится в соответствии с «Правилами судебно-медицинского определения степени тяжести телесных повреждений» (1978). Например, к опасным для жизни повреждениям относятся термические ожоги III—IV степени с площадью поражения, превышающей 15% поверхности тела; ожоги III степени, захватывающие более 20% поверхности тела; ожоги II степени — свыше 30% поверхности тела, а также ожоги меньшей площади, сопровождающиеся шоком тяжелой степени; ожоги дыхательных путей с явлениями отека и сужением голосовой щели.
Макроскопическая картина прижизненно полученных ожогов на трупе несколько меняется. Так, соответственно участкам гиперемии, характерный для ожогов I степени, кожа имеет более бледную окраску, чем окружающая неповрежденная кожа, а площадь пораженных участков становится несколько меньше. В местах ожогов II степени остаются следы в виде пузырей или лоскутов эпидермиса. Лишенная эпидермиса кожа имеет пергаментную плотность, обычно красноватый или красновато-коричневый цвет с просвечивающими сосудами. При ожогах III степени обнаруживается струп сероватого цвета, проходящий через все слои кожи.
Судебно-медицинская экспертиза лиц, погибших в поздние сроки ожоговой болезни или ее осложнений, особого труда не представляет, поскольку эксперт, как правило, располагает данными медицинских документов лечебных учреждений.
Наиболее сложна экспертиза при обнаружении трупа с признаками действия высокой температуры (например, на пожарище), когда необходимо решать вопрос о ее прижизненном или посмертном действии. Следует отметить, что в условиях пожара смерть человека наступает, как правило, от отравления окисью углерода, а обгорание является посмертным. Экспертная практика показывает, что обнаружение неповрежденной или менее поврежденной кожи в местах складок на лице, образующихся при зажмуривании глаз, указывает на прижизненность ожогов.
На прижизненную аспирацию дыма указывает наличие большого количества копоти на слизистой оболочке дыхательных путей, включая мельчайшие бронхи. Эффективным способом обнаружения копоти является стереомикроскопическое исследование отпечатков со слизистой оболочки дыхательных путей или даже исследование с помощью обычного микроскопа. Для приготовления отпечатков чистые предметные стекла придавливают к слизистой оболочке гортани и трахеи тотчас же после их вскрытия. В случае прижизненного воздействия пламени в отпечатках уже при малом увеличении можно видеть черные частицы копоти, отчетливо различимые среди капелек окружающей слизи. Целесообразно проводить фотографирование дыхательных путей в инфракрасных лучах, что помогает выявить копоть даже при гнилостных изменениях трупа. Важным признаком прижизненного воздействия пламени является наличие ожогов слизистой оболочки полости рта, глотки, гортани и трахеи.
Показателем прижизненного действия также может быть обнаружение карбоксигемоглобина, образующегося при вдыхании дыма, содержащего окись углерода. Поскольку окись углерода довольно легко проникает через кожу трупа, образуя карбоксигемоглобин, необходимо проводить его количественное определение. При вдыхании дыма во время пожара количество образующегося карбоксигемоглобина достигает 60 %, а при посмертном проникновении окиси углерода в сосуды кожи не превышает 20%. Для определения карбоксигемоглобина кровь необходимо брать из полости сердца в небольшую стеклянную посуду, заполнив ее доверху и тщательно закупорив.
С целью доказательств прижизненности ожогов большое значение имеет гистологическое исследование как обожженных, так и необожженных тканей и органов. При исследовании кожи и мышц в области прижизненных ожогов отмечаются артериальная и капиллярная гиперемия, явления стаза, отек, кровоизлияния, обрывки эластических волокон в области кровоизлияний, клеточная инфильтрация, вытягивание ядер и клеток мальпигиева слоя эпидермиса, дистрофические и некротические изменения в эпидермисе и дерме, эмульгирование жира подкожной клетчатки. Однако эти признаки могут быть обнаружены и при обгорании трупа в ближайшие сроки после наступления смерти в связи с явлениями переживания кожи и мышц.
Признаками прижизненного происхождения ожогов, обнаруженных на трупе, являются артериальные тромбы в сосудах поврежденных областей, краевое расположение и миграция лейкоцитов. Ожоговая травма вызывает значительные изменения свертываемости крови, характеризующейся первичной гиперкоагуляцией. Последняя проводит к диссеминированному внутрисосудистому свертыванию, образованию микротромбов. Наиболее выражены эти явления в паранекротической зоне ожоговой раны. На прижизненность ожогов указывают выраженные реактивно-дистрофические и некротические изменения элементов периферической нервной системы в коже и мышцах.
В жидкостях прижизненных ожоговых пузырей выявляется значительное содержание общего белка, вдвое превышающее его количество в пузырях, возникших в результате посмертного обгорания кожи. Наличие лейкоцитов, фибрина также указывает на прижизненность образования ожоговых пузырей.
Важным показателем прижизненного происхождения термических ожогов является жировая эмболия сосудов легких. Признаком прижизненного воздействия пламени является обнаружение мелких частиц угля в кровеносных сосудах внутренних органов, в купферовских клетках (звездчатые ретикулоэндотелиоциты) печени и цитоплазме лейкоцитов (при условии отсутствия обугливания внутренних органов).
У живых, оказавшихся под воздействием пламени, к расстройствам кровообращения очень рано присоединяются дистрофические изменения в миокарде, почках, печени. Морфологические сдвиги отчетливо проявляются уже в первые 2 ч после ожоговой травмы. Диагностическое значение имеет обнаружение острого пигментного нефроза при отсутствии других причин, могущих его вызвать, — синдрома длительного раздавливания, отравления и др. Практическое значение имеет и отсутствие изменений в указанных органах, что может свидетельствовать о посмертном происхождении ожогов.
Иногда при исследовании обгоревших трупов обнаруживают посмертные эпидуральные кровоизлияния, которые ошибочно могут быть приняты за прижизненные. Они образуются вследствие сморщивания и отслойки твердой мозговой оболочки от внутренней поверхности черепа. Такие кровоизлияния имеют обычно серповидную форму, тогда как прижизненные кровоизлияния располагаются веретенообразно. При посмертных эпидуральных кровоизлияниях между свертками и внешней поверхностью твердой мозговой оболочки имеется заполненное жидкой кровью пространство, тогда как при травматических прижизненных гематомах твердая мозговая оболочка плотно прилежит к свертку.
При обгорании трупа происходит испарение влаги и свертывание белка. Мышцы уплотняются и укорачиваются — наступает их тепловое окоченение. Поскольку сгибатели развиты сильнее разгибателей, труп принимает своеобразную форму, при которой верхние и нижние конечности оказываются согнутыми, — так называемая поза боксера. Этот феномен исключительно посмертного происхождения.

Посмертное действие пламени (поза боксера)
Трупы могут быть значительно повреждены пламенем: кожа, мышцы, части конечностей, голова иногда почти полностью обугливаются и разрушаются, местами на уплотненной обгоревшей коже встречаются трещины и разрывы, возникающие в результате натяжения кожи. Такие разрывы имеют ровные края и острые концы, напоминая раны от действия режущего предмета. Дифференциальная диагностика основана на том, что повреждения от действия пламени ограничиваются пределами кожи, не захватывая подкожной клетчатки.
В случаях криминального сожжения трупа или его частей необходимо произвести исследование золы для выявления наличия в ней костной ткани. Решение вопроса, человеку или животному принадлежит костная ткань, подвергшаяся действию высокой температуры, возможно при использовании комплекса специальных методов исследования: сравнительно-анатомического, физико-химического, рентгенографического, микроскопического, инфракрасной спектроскопии, эмиссионного спектрального анализа. Для костного вещества при спектральном исследовании установлены определенные качественные и количественные дифференциальные признаки. Эти признаки (большое количество фосфора, специфические и мало изменяющиеся концентрации таких элементов, как Са, Na, К, Cr, Cu, Mg и соотношений элементов Са/Р, Mg/Na) позволяют надежно отличить костное вещество от любого вида топлива, почв, тканей и др. Разработаны комплексные методы и приемы судебно-медицинского исследования золы, дающие возможность установить факт сожжения трупа, его видовую принадлежность, массу и в некоторых случаях возраст. Например, особенности строения трубчатых костей новорожденных детей — грубоволокнистая ткань — позволяют дифференцировать или идентифицировать золу костей новорожденных детей и взрослых людей, а также различных видов животных.